JSER Policies
JSER Online
JSER Data
Frequency: quarterly
ISSN: 1409-6099 (Print)
ISSN: 1857-663X (Online)
Authors Info
- Read: 55724
|
ЗДРАВСТВЕНИОТ КВАЛИТЕТ НА ЖИВОТ КАЈ
ЛИЦАТА КОИ СЕ ГЛУВИ ИЛИ ИМААТ ОШТЕТЕН
СЛУХ
Аника СМЕИЈЕРС1
Мартина Х. ЕНС-ДОКУМ 2
Бепие ван де БОГАРД 3,4
Ан Мари ОДЕСУЛУС-МАРФИ 1
Вовед
Здравствените работници и групите на пациенти
укажуваат дека лицата кои се глуви или кои имаат
оштетен слух (ГОС) имаат послаб здравствен ква-
литет на живот отколку лицата кои слушаат.
Најчестата причина на која укажуваат тие е дека ГОС
лицата се соочуваат со бариери во пристапот на
здравствената заштита со значителни последици по
нивното здравје и добросостојба. Неколку автори ги
опишале бариерите кои можат да имаат негативно
влијание врз здравјето на ГОС лицата (1-4). Овие
бариери може да варираат, во зависност од преоста-
натата способност за слушање, возраста на која нас-
танала загубата на слухот и степенот до кој инди-
видуата прифаќа и користи достапни средства за
поддршка, како што е средството за зголемување на
слухот, употреба на интерпретатори на знаковниот
јазик или интерпретатори од говор во текст. Можните
бариери кои се досега опишувани во литературата се следните:
1) Бариери поради намаленото познавање на меди-
цината
Помеѓу лицата кои немаат проблеми со слухот
кружат голем број здравствени информации за време
на неформалните разговори и преку наслушување на
вакви разговори (индиректно учење). ГОС лицата
немаат пристап до ваков вид амбиентни информации
и затоа пропуштаат поголем дел од ваквите знаења (5-
8). А, кога станува збор за директното учење, на при-
мер во образование, поголемиот број деца со тешки
ГОС заболувања добиваат само ограничен број ин-
формации поврзани со здравјето во нивните учи-
лишта (9), бидејќи постои доминантен фокус на раз-
вој на јазикот и практични јазични вештини, на
сметка на предмети како што е биологија.
|
HEALTH RELATED QUALITY OF LIFE OF PEOPLE
WHO ARE DEAF OR HARD-OF-HEARING
Anika S. SMEIJERS1
Martina H. ENS-DOKKUM 2
Beppie van den BOGAERDE 3, 4
Anne Marie OUDESLUYS-MURPHY 1
Introduction
Health care workers and patient groups widely report
that people who are deaf or hard of hearing (DHH)
have a poorer health related quality of life than hearing
people. The reason they most often put forward is that
DHH people experience barriers in accessing
healthcare, with substantial consequences for their
health and wellbeing. Several authors have described
barriers that may have a negative impact on the health
of DHH people (1-4). These barriers may vary,
depending on residual hearing, the age of onset of the
hearing loss and the degree to which the individual
accepts and uses available support such as
amplification, sign language interpreters or speech to
text interpreters. Possible barriers that have been
described so far in the literature are:
1) Barriers due to reduced medical knowledge
Among hearing people much health information is
circulated during informal conversations and from
overhearing these exchanges (implicit learning). DHH
people do not have access to this type of ambient
information and therefore miss out on much knowledge
(5-8). As for explicit learning, e.g. in education, most
children with severe DHH used to have only limited
exposure to health information in schools (9), because
there is often a predominant focus on language
development and practical language skills, at the cost
of subjects such as biology.
|
|
Лицата кои имаат потешки ГОС заболувања од рана
возраст често развиваат слаби јазични или говорни
вештини и вештини поврзани со писменоста (10-12).
Вештините за писменост се слаби поради тоа што
кога звуците од јазикот (фонеми) не можат да се
слушнат, потоа не постои логичка поврзаност помеѓу
даден концепт и неговата пишана форма (букви/ка-
рактери). Единствената опција е да се запомне која
комбинација на букви се користи и по кој редослед за
да се опише овој концепт. Овие лица не можат да
користат вокализација ниту кога читаат. Тоа значи
дека само оние зборови кои тие претходно ги имаат
прочитано и за кои ги имаат запомнето карактерите и
нивната конструкција можат течно да ги прочитаат.
Ова придонесува за ограниченото знаење кое е
најчесто присутно кај ГОС лицата.
2) Комуникациски бариери
Дури и висококвалитетен читач на усни може да
„прочита“ само 20 - 40 % од она што е изговорено
(13). Ова е доволно за да се следи еден доста пред-
видлив секојдневен разговор. Но, за време на меди-
цинска консултација кога се изговараат многу непоз-
нати термини, пациентот може да биде под стрес и
затоа овој метод често се покажува како несоодветен
(10, 12). Употребата на интерпретација од говор во
текст и/или интерпретација на знаковен јазик, во
медицинска конотација може да помогне за надми-
нување на овие бариери. Оваа поддршка не секогаш е
рутинска и бројот на информации кои се пренесени
од докторот до пациентот и обратно е ограничен (14).
Комуникациските бариери може да наметнат и логис-
тички проблеми, на пример за да се закаже термин
или да се бара повторно рецепт, потребно е да се
|
|
|
стапи во контакт со канцеларијата на докторот преку
телефон или лично.
3) Бариери поврзани со културата на глувите лица
Лицата кои се глуви или имаат оштетен слух од млада возраст имаат многу слични карактеристики (15, 16).
Поради ограничениот пристап до говорен јазик и
ограниченото прифаќање на знаковниот јазик на
светско ниво, лицата со ваквите проблеми имаат тенденција да формираат културно-лингвистичка малцинска група во рамките на популацијата која нема проблеми со слухот и се нарекува „Заедница на Глувите лица“. Оваа заедница има свои норми и
вредности кои можат да го компромитираат приста-
пот до здравствена заштита на ист начин како што
културните и јазичните бариери влијаат врз приста-
пот на етничките групи (14).
Направени се обиди за создавање свесност за овие
бариери кај медицинските работници. Советите за
здравствените работници вклучуваат закажување на
термин со подолго времетраење, изучување на опти-
малниот начин на комуникација со пациентите и
интерпретаторите. Се проширува и кон создавање на специјализирани институции и употреба на специ-
јални информации и програми за комуникациски
технологии за поддршка на образованието и кому-
никацијата (1).
Целта на ова истражување е да се добие увид во
здравствената состојба на ГОС лицата во Холандија.
За оваа цел, ние направивме големо истражување за да се добијат квантитативни податоци за физичкото и
психичкото здравје на ГОС индивидуите. Во овој
труд терминот глуви или лица со оштетен слух (ГОС)
се користи за секое лице кое има некаква загуба на
слухот. Терминот оштетен слух се користи за лица со
загуба на слухот, но кои имаат доволно преостанат
слух за да го разберат говорниот јазик. Терминот
глуви се користи за лица без значајно функционален
слух за да можат да го воочат говорниот јазик. Лицата
во оваа група кои се глуви од помала возраст, го
користат знаковниот јазик како нивни прв јазик и кои
себеси се идентификуваат како членови на Заедни-
цата на Глуви лица се опишани како Глуви со големо
Г. Кога зборуваме за аудиолошки глуви лица тогаш
глуви се пишува со мала г.
Холандија
На 14-ти јуни 2016 година, Холандската влада ја пот-
пиша Конвенцијата за правата на лицата со попре-
ченост донесена од Обединетите нации. Ова е прво
|
the physician’s office by telephone or go there in
person.
3) Deaf cultural barriers
People who are deaf or hard of hearing from a young
age have many characteristics in common (15, 16).
Due to limited access to spoken language and limited
acceptance of sign language worldwide, they tend to
form a cultural-linguistic minority group within the
hearing population which is referred to as the ‘Deaf
community’. This community has its own norms and
values which may compromise healthcare access in the same manner as cultural and language barriers
influence healthcare access of ethnic minority groups
(14).
Attempts are being made to create awareness of these
barriers among healthcare providers. Advice for health
workers includes booking a longer consultation time,
exploring the optimal mode of communication with the
patient and hiring interpreters. It extends to creating
specialized facilities and using special information and
communication technology (ICT) programs to support
communication and education (1).
The aim of this study is to gain insight into the state of
health of DHH people in the Netherlands. For this
purpose we performed a large study to generate
quantitative data about the physical and mental health
of DHH individuals. In this paper the term deaf or
hard-of-hearing (DHH) is used for anyone with a
hearing loss. The term hard of hearing (HoH) is used
for people with a hearing loss who have enough
residual hearing to understand some spoken language.
The term deaf is used for people without sufficient
functional hearing to perceive spoken language. People within this group who have been deaf from a very young age, use a sign language as their first language and who identify themselves as members of the Deaf community are described as Deaf with a capital D. When we refer to the audiological feature deaf, deaf is written with a small d.
Netherlands
On June the 14th 2016 the Dutch government signed
the United Nations convention on the rights of persons
with disabilities. This is the first legislation in the
|
|
законодавство во Холандија со кое специфично се
адресираат правата на ГОС лицата. За време на ова
истражување, ГОС лицата сè уште немаа законски
права кои се однесуваат на специјализирани инсти-
туции покрај оние кои се засновани на принципот на
еднакви права. Постои екстензивна мрежа на инсти-
туции за психичкото здравје на ГОС лицата во Холандија. Во другите области на холандскиот здравствен систем се ограничени институциите за ГОС лицата.
Знаковниот јазик на Холандија не е признат како
официјален јазик, јавните информации се многу ретко преведувани на овој јазик и во рамките на здравствениот систем и општеството, интерпретацијата од говор во текст и интерпретацијата на знаковниот јазик многу ретко се користат во медицински ситуации (17).
Методологија
Група на истражувањето
Во ова истражување, кое е дел од поголем проект,
жителите на Холандија кое се глуви или имаат
оштетен слух и се на возраст од над 18 години беа
подобни да бидат дел од истото. Дефиницијата за
ГОС е заснована на неколку известувања за функ-
циите на слухот. Истражувањето е дизајнирано да се
избегне вклучување на лица со ментални или
когнитивни проблеми. Учесниците се регрутирани
преку прилози и објави на веб-страници, весници на
група на пациенти, магазини, национални и локални
весници и веб-страници на клубови на Глуви лица
и/или организации за/од Заедници на Глуви лица.
Општите информации за истражувањето беа обезбе-
дени на собирот на Заедницата на Глуви лица, симпозиумот за ГОС лица и на медицински конференции.
Дополнително, учесниците беа регрутирани со помош на примероци на снежна топка и весници произведени до производители на помагала за слух.
Контролна група
За споредба со генералната популација во Холандија, ние користевме податоци од холандската база на податоци (WHOQoL-BREF) (18). Лицата беа селектирани по возраст, пол и степен на образование.
Цел на истражувањето
Целта на ова истражување беше да се добие подобар увид во здравствената состојба на ГОС лицата во
Холандија.
|
Netherlands which specifically addresses the rights of
DHH people. At the time of this study DHH people
had no legislative rights yet concerning specialized
facilities other than those based on the principal of
equal rights.
There is an extensive network of mental health
facilities for DHH people in the Netherlands. In other
areas of the Dutch healthcare system facilities for DHH
are restricted. Sign language of the Netherlands (NGT)
is not recognized as an official language, public
information is hardly ever translated into NGT and
within the healthcare system and society in general,
speech-to-text interpreters and NGT interpreters are
rarely used in medical situations (17).
Methodology
Study group
In this study, which is a part of a larger project,
inhabitants of the Netherlands with DHH and older
than 18 years were eligible for entry. The definition
“DHH” was based on several self-reported items of
hearing functioning. The study was designed to avoid
inclusion of people with mental or cognitive issues.
Participant were recruited through articles and
announcements on websites, newsletters of patient
groups, magazines, national and local newspapers and
websites of Deaf clubs and/or organizations for/of
DHH people. General information about the study was
provided at gatherings of the Deaf community,
symposia for DHH people and at medical conferences.
In addition, participants were recruited through
snowball sampling and newsletters produced by
manufacturers of hearing aids.
Control group
For comparison with the general population in the
Netherlands, we used datafrom the Dutch World
Health Organization Quality of Life- Bref scale
(WHOQoL-BREF) database (18). Persons were
matched for age, sex and level of education.
Research goal
The aim of this study was to gain more insight into the
health of DHH people in the Netherlands.
|
|
Прашање на истражувањето Дали ГОС лицата искусуваат подеднакво ист здравствен квалитет на живот како и генералната
популација како контролна група?
Статистички информации
Ова е прво вакво истражување во Холандија. Покрај
две други австриски истражувања, не постојат други
меѓународни податоци за споредба. Ние ги заснова-
вме нашите статистички податоци на овие две авст-
риски истражувања во кои се вклучени членови на
Заедницата на Глувите лица и дел од учесниците кои
немаат оштетен слух (2, 3). Беше пресметано дека нам
ние беа потребни 54 глуви лица и 189 лица со ош-
тетен слух како учесници со цел да се добие резултат
од 0.8 на WHOQoL-BREF. Статистички анализи беа
проверени од статистичар пред да се спроведе
истражувањето. Да се намали ризикот од неуспеш-
ност на нашето истражување, инклузијата на учесни-
ците беше продолжена за дополнителни три месеци
откако ја достигнавме потребната бројка на пресмет-
ките. Анализите беа направени согласно со планот за
анализа. Резултатите од групата на ГОС лица беа
споредени со оние на генералната популација како
контролна група, совпаднати за возраст, степен на
образование и пол (18).
Методи на истражувањето
Квантитативна проценка на здравствениот квалитет
на живот на ГОС лицата во Холандија.
Истражувачки техники
Прашалниците се доверливи само кога се изнесени на
јазикот што личноста го разбира. Поради таа причина,
ние ги преведовме, адаптиравме и тестиравме сите
наши материјали за тестирање на знаковен јазик (20).
Сите прашалници беа преведени во две верзии на
знаковниот јазик, согласно со протоколот за преве-
дување напред-назад (20). Исто така беа обезбедени
пишана верзија на холандски јазик и верзија на
холандски јазик со поддршка на знаковниот јазик на
прашалникот.
Ние го користевме софтверот Унипарк за да се напра-
ви прашалникот (видеа и текст) достапен за интернет-
средина (21, 22).
Учесниците ги пополнија дома прашалниците преку
нивните компјутери. Лицата кои не поседуваа компју-
терски вештини за да го пополнат прашалникот од
дома, можеа да добијат помош на специјални
состаноци. Помошта беше дадена од страна на три
|
Research question Do DHH people experience equal health related quality of life as the general population control group?
Statistical information
This is the first inventory of this kind in the
Netherlands. Apart from two Austrian studies, no
further comparable international data are available. We
based our power calculations on these two Austrian
studies that included members of the Deaf community
and hard of hearing participants (2, 3). It was
calculated that we needed 54 deaf and 189 hard of
hearing participants to obtain a power of 0.8 on the
WHOQoL-BREF. Our power calculations, database
and statistical analysis plan were checked by a
statistician prior to executing the study. To minimize
the risk of under-powering our study, inclusion of
participants was continued for an extra three months
after reaching our calculated power. Analyses were
performed in accordance with our analysis plan. The
outcomes of the DHH groups were compared to those
of the general population control group, matched for
age, level of education and sex (18).
SPSS software was used to perform statistical analyses.
All analyses were performed independently by two
members of the team.
Research methods
A quantitative assessment of health related quality of
life of DHH people n the Netherlands
Research techniques
Questionnaires are reliable only when provided in a
person’s first language. For this reason we translated,
adapted and tested all our test material into NGT (20).
All questionnaires were translated into two versions of
NGT according to a forward- backward translation
protocol (20). A written version in Dutch and a sign
supported Dutch (SSD) version of the questionnaire
were also provided.
We used Unipark software to manage the
questionnaires (videos and texts) in an online
environment (21, 22).
Participants filled out questionnaires at home on their
own computer. People who did not possess enough
computer skills to fill out the questionnaire at home
|
|
членови од истражувачкиот тим кои беа тренирани да обезбедат само техничка поддршка, а не беше дадена никаква поддршка во врска со содржината на
прашалникот.
За време на првата фаза од истражувањето, прашалникот беше поставен во рамките на безбедна интернет-средина. Откако учесниците ќе потпишеа формулар за писмена согласност, тие добиваа лични податоци за логирање во прашалникот. За време на втората фаза на истражувањето, оваа постапка бешe променета бидејќи ги спречуваше при учеството во ова истражување. Затоа прашалникот беше поставен во сигурна околина без авторизација за логирање, овозможувајќи им на лицата да дадат согласност на интернет. Податоците беа проверени за да се спречи постоење на двојни податоци.
Инструменти на истражувањето
Здравствениот квалитет на живот беше проценет со
употреба на скалата (WHOQoL-BREF). WHOQoLBREF
е меѓународно стандардизиран и методолошки
силен прашалник. Се состои од четири подделови,
прашања за физичкиот, психолошкиот, социјалниот и
животот во средината (19). За овој труд ние ќе се
фокусираме на резултатите од првите два подделови на прашалникот кои се однесуваат на медицинската област.
Учесниците исто така пополнија епидемиолошки прашалник што вклучува прашања за возраста, полот, аудиолошкиот статус, аудиолошките карактеристики на родителите, помагала за зголемување на слухот, социо-економски карактеристики, степен на образование, јазични вештини и демографија. Исто така, учесниците беа прашани дали користеле или не користеле знаковен јазик, знаковниот јазик на Холандија, и во
која мера: главно, знаковниот јазик на Холандија,
главно холандски јазик за поддршка на знаковниот
јазик, некои алтернативи на претходните две или само холандски јазик. Овој прашалник може да се добие од авторот за кореспонденција.
Примерокот на истражувањето
Прашалниците беа пополнети од страна на 274 ГОС
лица. Аудиолошките карактеристики базирани на
сопствената проценка на испитаникот се прикажани
во Приказ 1. Другите карактеристики и демографијата
се прикажани во Табела 1.
Аудиолошката функционалност е заснована на сопс-
твено известување од страна на учесниците: учесни-
ците требаше да дадат одговор на прашањата за нивната перцепција за нивниот слух и функционален
слух, вклучително и прашања, како што се способно-
ста да се разбере говор во групна комуникација,
разбирање на говор во еден на еден разговори и сте-
пенот на загуба на слухот во dB.
|
receive assistance at special meetings. Assistance
was given by three members of the research team who
were trained to provide technical assistance only; no
assistance was given with regard to the content.
During the first phase of the study the questionnaire
was placed within a secure internet environment. After
signing a written consent form participants received a
personal log-in for the questionnaire. During the
second phase of the study this procedure was altered
because it seemed to hinder participation in the study.
Therefore the questionnaire was placed in a secure
environment without log-in authorization, enabling
people to give online consent instead.
Data were checked to prevent duplications.
Research instruments
Health related quality of life was assessed using the
World Health Organization Quality of Life- Bref scale
(WHOQoL-BREF). The WHOQoL-BREF is an
internationally standardized, methodologically strong
questionnaire. It consists of four subdomains, viz.
physical, psychological, social and environmental QoL
(19). For this article we will focus on results of the first
two mentioned subdomains which we regard as the
medical domains.
The participants also filled out an epidemiological
questionnaire which included questions about age, sex,
audiological status, audiological features of parents,
amplification, socio-economic features, level of
education, language skills and demographics.
Participants were also asked whether or not they used a
sign language (SL), i.c. Sign Language of the
Netherlands, and to what extent: mainly NGT, mainly
sign supported Dutch (SSD), some NGT and/or SSD
alternated by Dutch, or Dutch only. This questionnaire
may be obtained from the corresponding author.
Research sample
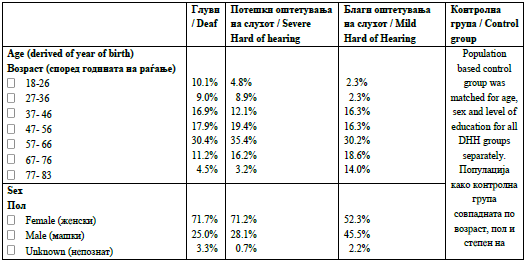
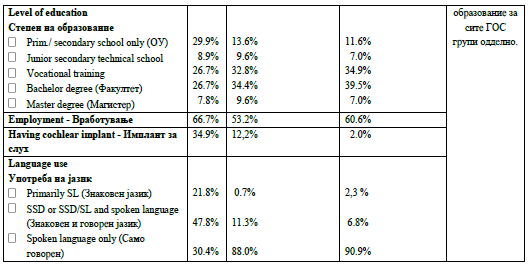
The questionnaires were filled out by 274 DHH people.
Audiological characteristics based on self- report are
shown in Figure 1. Other characteristics and
demographics are shown in Table 1.
The audiological functioning was based on self-report;
participants had to answer questions about their own
perceived hearing status and functional hearing,
including questions such as ability to understand speech in a group conversation, understanding speech
in a one to one conversation and the degree of hearing
loss in dB.
|
Слика 1: ГОС подгрупи / Figure 1: DHH subgroups
![]()
|
|
|
|
|
Дискусија
Физичко здравје
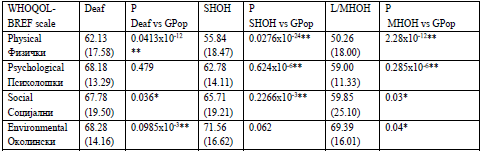
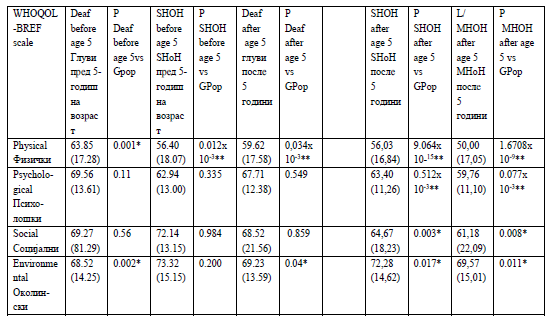
Во ова истражување сите три подгрупи на ГОС лица
покажаа значајно пониски резултати за нивната фи-
зичка добросостојба во однос на контролната група
од генералната популација (Табела 2а+б). Оваа разли-
ка беше значајно поголема во групата на лица кои се
ГОС од рана возраст. Овој резултат, во однос на ова
прашање, е во согласност со други истражувања
(2, 3).
Идентификувани се три причини за послабите резул-
тати кај лицата кои се ГОС од рана возраст. Прво,
бариерите во пристапот до здравствена заштита, како
што е опишано во воведот, може да имаат негативно
влијание врз здравјето на ГОС лицата.
Второ, неколку истражувања откриле специфични
зголемувања на здравствените ризици помеѓу ГОС
лицата кај кои проблемите со слухот се вродени, а тие
ризици се следните: зголемена стапка на заболеност
од ХИВ, зголемена преваленција за злоупотреба на
супстанци и поголем ризик за кардиоваскуларни
болести и метаболичен синдром кај ГОС лицата (4,
23-31).
Трето, може да биде последица од фактот дека тие
формираат посебна подгрупа поради нивната ГОС.
Вродените ГОС може да бидат резултат на генетски
или вродени болести, проследени со животни физич-
ки и психички проблеми. Инциденцата на ваквите
попречености кај ГОС децата е проценето да варира
од 25 до 34 % (32). Ова истражување е дел од поголем
проект. Целта на овој проект е да ги проучи првите
две можни причини за пониски HRQoL резултати кај
ГОС лицата. Затоа лицата со вродени ГОС и допол-
нителни потешки попречености се исклучени од ова
истражување, но не можат да бидат исклучени одре-
ден степен на ГОС поврзани попречености. Иако не
можеме да заклучиме од ова истражување дека бари-
ерите за пристап до здравствена заштита и ризиците
по здравјето поврзани со одредена група се главната
причина за понискиот физички квалитет на живот кај
ГОС лицата, изгледа дека е јасно дека тие можат да
имаат негативно влијание на нивното здравје и треба
да бидат отстранети што е можно подалеку.
Лицата кои во подоцнежните години стануваат глуви
или имаат оштетување на слухот искусуваат бариери
во пристапот до здравствена заштита исто како и
другите лица. Следно, тие можат да имаат комор-
бидитети поврзани со причините за нивната ГОС. Од
ова истражување не се исклучени лицата каде комор-
бидитетите се дел од причината за нивната ГОС и
затоа не можеме да дадеме изјави за влијанието на
различните можни причини за нискиот степен на
физички HRQoL помеѓу лицата со ГОС на повозрасни
години.
Психичко здравје
Резултатите за психичкото здравје беа поголеми во
подгрупите на глуви лица отколку кај подгрупата на
лица со потешки оштетувања на слухот. Во споредба
со други истражувања, глувите учесници во
Холандија не покажаа повеќе психички проблеми
отколку лицата од контролната група.
Ние сметаме дека ваквиот резултат не е поради
методолошки проблеми, како што се изборот на
инструментот или регрутирањето на учесниците.
WHOQoL-BREF беше посебно избрана поради
нејзината способност да ги открие внатрешните
проблеми поради нивната повисока преваленција кај
ГОС лицата, согласно со литературата. Некои од
состаноците кои ги организиравме беа лоцирани
блиску до психијатриски институции за ГОС лица и
неколку од нивните пациенти учествуваа во ова
истражување. Ние немаме причина да веруваме дека
психичкото здравје на луѓето е пренагласено во
нашиот примерок.
Подобро објаснување за подобрите резултати за
психичката добросостојба на глувите лица во однос
на лицата со потешки оштетувања на слухот може да
се најде во провизијата за специјални институции за
психичкото здравје за глувите лица во Холандија.
Досега не е направено истражување за проценка на
ефектите на специјализираните институции, но
можно е поради екстензивната достапност на нивните
услуги, истите тие можат да влијаат во наоѓањето за
подобрата психичка добросостојба на глувите лица,
во споредба со учесниците кои имаат потешки
оштетувања на слухот и кои имаат ограничен пристап
до специјализирани институции за здравствена
заштита.
Друго објаснување може да дојде од фактот дека, до
неодамна, децата со благо оштетување на слухот не се дијагностицирани од рана возраст. Тие започнуваат
да одат на училиште без да знаат за нивното оштетување на слухот и често се погрешно обвинети
дека се глупави или дека не сакаат да слушаат. Ова
може да влијае врз намалување на нивната
самодоверба и нивниот психички квалитет на живот,
соодветно.
Моделот на јазикот и културата на Глувите лица во
однос на здравствениот квалитет на живот
Постојат многу дебати во литературата и во
(клиничката) пракса кои подгрупите на ГОС лицата
може да имаат корист од употребата на знаковниот
јазик и во која мера. Ние најдовме значајна позитивна
врска помеѓу физичкото и психичкото здравје и
употребата на знаковниот јазик и/или знаците за
поддршка. Изгледа дека позитивните ефекти од
употребата на што е можно поразлични модели на
комуникација е појака отколку негативните ефекти од
учењето на еден јазик само делумно. Не најдовме
минимално потребна способност за употреба на
знаковен јазик или знаци за поддршка на овие
позитивни ефекти, а ефектот беше присутен помеѓу
сите ГОС подгрупи. Врската е последователна: колку
повеќе едно лице употребува знаковен јазик, поголем
е резултатот на скалата за квалитетот на животот.
Јаки страни и ограничувања
Ненамерната селекција на учесници може да влијае
врз крајниот резултат на истражувањето. Ние се
обидовме да ги намалиме овие проблеми на начин
што го направивме истражувањето што е можно
полесно и со обид да се вклучи поширок профил на
лица. Иако во истражувањето имаше поголем број на
учесници од женски пол (две третини од учесниците
беа жени), бројот на учесници од машки пол е
доволно висок за да се направи доверлива ста-
тистичка корелација за пол.
Можна пристрасност во класификацијата на ГОС
групите е тоа што аудиолошките параметри се
засновани на сопствена проценка. Овој метод беше
избран бидејќи е скап целосен аудиолошки преглед и
одзема многу време од учесниците, додека ваквиот
начин на утврдување нема да обезбеди дополнителни
информации за функционалноста на слухот. Беше
овозможено учесниците да го пополнат прашалникот
од нивните домови во ниво време и затоа беше
намален прагот за учество.
Во однос на возраста кога настапило оштетувањето и
до кој степен е оштетувањето на слухот, популацијата
на истражувањето изгледа дека е репрезентативен
примерок на холандските лица кои се глуви или имаат оштетен слух, иако има неколку лица со благо
оштетување на слухот и не прогресивен ГОС од
раѓање кои се дел од истражувањето.
Импликации за идни истражувања и пракса
И двете групи на глуви лица и лица со потешки
оштетувања на слухот, без оглед на која возраст
настапиле оштетувањата, укажуваат на послаб
квалитет на живот поврзан со физичкото здравје во
однос на нивните врсници кои немаат оштетен слух.
Потребни се повеќе истражувања во однос на
специфичните здравствени проблеми со кои се
соочуваат ГОС лицата и различните ГОС подгрупи,
па овој проблем да може да биде адресиран одделно.
Ресурсите за истражување за здравјето на ГОС лицата
се ограничени, но многу од бариерите со кои се
соочуваат ГОС лицата во однос на здравствените
провизии се слични низ целиот свет: Истиот вид
јазични, комуникациски и културни бариери. Ова ја
оправдува интернационалната соработка во идните
истражувања. Идеално, долготрајните истражувања за
надгледување на здравствената состојба треба да
бидат поставени, како што се оние за набљудување на
разликите во здравјето помеѓу различните етнички
малцински групи и луѓето од различните социо-
економски класи. Развојот на институциите за
здравствена заштита за поддршка на ГОС лицата и
нивните здравствени работници (на пример мрежа на
специјализирани институции за психичкото здравје во
Холандија) може да бидат ефективни, но ефектите од
ваквите институции треба да бидат набљудувани и
проценети (12).
Овие резултати, исто така, имаат импликации и во
праксата на здравствената заштита. ГОС лицата имаат
потреба да бидат прифатени како пациенти кои имаат
потреба од специјално внимание. Од најголема
важност е создавањето свест помеѓу здравствените
работници и помеѓу ГОС лицата за можните бариери
со коишто можат да се соочат во здравствената
заштита и, многу позначајно, како да се избегнат или
да се надминат овие бариери. На пример, во многу
држави, здравствените работници се тренирани како
да комуницираат и да обезбедат здравствена нега за
лингвистички, културни и етнички малцински групи.
Би било од помош ако тие знаат да ги користат овие
вештини исто така добро како и тренираните лица кои
се глуви или имаат оштетен слух. Многу бариери
можат да бидат надминати и да бидат избегнати
здравствени проблеми само со создавање свест за истите.
Како да се подобри здравствената заштита може да
зависи од специфичните карактеристики на подгрупи-
те: потребите на лицата кои користат знаковен јазик
може да се различни од потребите на лицата кои
почнале да го губат слухот подоцна во нивниот
живот. Локалната култура, финансиските и географ-
ските карактеристики може да влијаат врз локалните
потреби и остварливоста. Можни активности за
отстранување на бариерите се следните:
1) Создавање национални експертски центри за
градење на свеста, иницијација и одржување на ICT
институции за пренасочување на здравствените
работници и ГОС лицата во соодветни институции.
Овие центри идеално може да координираат наци-
онални програми за истражување. 2) Употреба на
технологија за поддршка на постоечките општи
здравствени установи, на пример, интерпретација на
знаковниот јазик од далечина, далечинска интерпре-
тација од говор во текст, да се осигури дека сите
здравствени услуги од општите здравствени установи
се достапни на интернет и интернетот да е пристапен
за ГОС лицата. Овие информации кои се базирани на
интернет или во апликација (достапни во пишана
форма, во знаковен јазик и говорен јазик кој под-
држува знаковен јазик) може да помогнат во подо-
брување на пристапот до општите здравствени уста-
нови и до посебни информации за пациентите кои се
глуви или имаат оштетен слух. 3) Некои европски
држави, вклучително и Франција и Австрија, имаат
специјализирани амбулантски клиники и/или единици
за основна здравствена нега за ГОС лицата. Дали се
успешни или не се успешни овие клиники може да
зависи од таргетираните ГОС подгрупи или групи, од
локалните и од географските карактеристики.
Заклучок
ГОС лицата искусуваат значајно повеќе физички и
други тешкотии од другите групи. Поголемата упо-
треба на знаковниот јазик е поврзана со подобриот
здравствен квалитет на живот. Подобри се резулта-
тите за психичкото здравје кај подгрупата на глуви
лица отколку кај групата на лица со потешки оште-
тувања на слухот, во споредба со резултатите од
други истражувања, глувите учесници во Холандија
немаа поголеми психички проблеми отколку лицата
од контролната група.
Потребни се поголема свест и знаења кои се поврзани
со специфичните здравствени проблеми на ГОС ли-
цата за да се овозможи соодветна здравствена заштита. ГОС лицата и здравствените работници треба да бидат подготвени за коморбидите и бариерите во пристапот до здравствената заштита, да се образоваат како да ги препознаваат и да се соочуваат со нив и кога да се консултираат со експерт, специјализирани услуги или асистент за комуникација (на пример, интерпретатор од говор во текст или интерпретатор на знаковен јазик).
Препознавањето на ГОС лицата како група на па-
циенти која има потреба од специјално внимание е
првиот чекор кон подобрување на нивното здравје.
Литература / References
1. Smeijers AS, Ens-Dokkum MH, van den Bogaerde B,
Oudesluys-Murphy AM. International health care
systems and facilities for the deaf and hard of hearingsubmittted.
2. Fellinger J, Holzinger D, Gerich J, Goldberg D.
Mental distress and quality of life in the hard of
hearing. Acta Psychiatr Scand. 2007;115(3):243-245.
3. Fellinger J, Holzinger D, Dobner U, Gerich J, Lehner
R, Lenz G, et al. Mental distress and quality of life in a
deaf population. Soc Psychiatry Psychiatr Epidemiol.
2005;40(9):737-742.
4. Fellinger J, Holzinger D, Pollard R. Mental health of
deaf people. The Lancet. 2012;379(9820):1037-1044.
5. Barnett S. Clinical and cultural issues in caring for
deaf people. Fam Med.
6. 1999;31(1):17-22.
7. Jones EG, Renger R, Firestone R. Deaf community
analysis for health education priorities. Public Health
Nurs. 2005;22(1):27-35.
8. Tamaskar P, Malia T, Stern C, Gorenflo D, Meador H,
Zazove P. Preventive attitudes and beliefs of deaf and
hard-of-hearing individuals. Arch Fam Med.
2000;9(6):518-525, discussion.
9. Vernon M, Andrews JF. The psychology of deafness:
understanding deaf and hard-of-hearing people. New
York: Longman; 1990 1990.
10. Fitz-Gerald.D., Fitz-Gerald M. Sex education for the
hearing-impaired: implications for the
teacher/counselor. In: Culhane B, Williams C, editors.
Social aspects of deafness 2. Washington DC:
Gallaudet University; 1982. p. 263-74.
11. Barnett S. Communication with deaf and hard-ofhearing
people: a guide for medical education. Acad Med. 2002;77(7):694-700.
25. Unipark 2015 (online). Available from: URL:
https://www.Unipark.de.
26. Pfeinkofer JR. HIV education for the deaf, a
vulnarable minority. Public Health Rep.
1994;109(3):390-396.
27. Goldstein MF, Eckhardt EA, Joyner-Creamer P, Berry
R, Paradise H, Cleland CM. What do deaf high school
students know about HIV? AIDS Educ Prev.
2010;22(6):523-537.
28. Mallinson RK. The Deaf community. In: Casey KM,
Cole F, Hughes A, editors. ANAC's core curriculum
for HIV/AIDS nursing: National AIDS Hotline,
American Social Health Organisation; 1996. p. 285-
286.
29. Woodcock. Health profile of deaf Canadians: analysis
of the Canada Community Health Survey. Canadian
family physician. 2007;53(12):2140-2141.
30. Bat-Chava Y, Martin D, Kosciw JG. Barriers to
HIV/AIDS knowledge and prevention among deaf and
hard of hearing people. AIDS Care. 2005;17(5):623-
634.
|
Discussion
Physical health
In this study all three subgroups of DHH people
reported significantly lower (poorer) scores for
physical wellbeing than the general population control
group (Tables 2a+b). This difference was highly
significant in the group of people who were DHH from
a young age. This outcome is in agreement with other
studies (e.g.(2, 3)).
Three possible reasons for the lower scores of people
who have been DHH from a young age have been
identified. First barriers to the access of healthcare, as
described in the introduction, may have a negative
impact on the health of DHH people.
Secondly several studies found specific increased
health riscs among congenital DHH people like
increased HIV infection rates, increased prevalence of
substance abuse and a higher risk for cardiovascular
disease and metabolic syndrome in DHH people
(4, 23-31).
Third it may be a consequence of the fact that they
form a special subgroup with respect to cause of their
DHH. Congenital DHH may be the result of genetic or
congenital disorders, accompanied by lifelong physical
and mental sequelae. The incidence of these disabilities
in DHH children is estimated to range from 25-34%
(32). This study is part of a larger research project. The
aim of this project is to study the first two possible
causes for lower HRQoL-scores in DHH people.
Therefore people with congenital DHH and severe
additional disabilities were excluded by the design of
this study, but some degree of DHH related disabilities
cannot completely be excluded.
Although we cannot conclude from this study that
barriers to access health care and group specific health
care risks are the main cause of the lower physical
quality of life of congenital DHH people, it seems clearthat they can have a negative influence on their health and should be removed as far as possible.
People who became DHH at a later age may
experience barriers to health care access as well.
Next to this they may have comorbidities related to the
cause of their DHH. The people with comorbidities
related to the cause of their DHH were not excluded by
design of the study, therefor we cannot make any
statements about the impact of the different possible
causes for lower physical HRQoL among people who
became DHH at a later age.
Psychological health
Scores for psychological health were higher (better) in
the deaf subgroups than in the hard of hearing
subgroups: In contrast to other studies, deaf
participants in the Netherlands did not report more
psychological problems than the control group.
We do not think that this is caused by methodological
issues such as choice of instrument or participant
recruitment. The WHOQoL-BREF was especially
chosen because of its ability to reveal internalizing
problems because of their higher prevalence in DHH
people according to the literature. As some of the
meetings we organized were located close to a
psychiatric facilities for DHH people, and several of
their patients participated in this study, we have no
reason to believe that psychologically healthy people
were overrepresented in our sample.
A possible explanation for the better scores for
psychological wellbeing of deaf people than of hard of
hearing people may lie in the provision of specific
mental healthcare facilities for deaf people in the
Netherlands. No research has been done to evaluate the
effect of specialized facilities, but it is possible that the
extensive availability of these services may have
influenced the finding of a better perceived
psychological quality of life by deaf people, compared
to the hard of hearing participants who have limited
access to specialized healthcare facilities.
Another explanation may come from the fact that, until
relatively recently, children with a mild hearing loss
were not diagnosed at a young age. They started school
without knowing about their hearing loss and were
often wrongly accused of being stupid or unwilling to listen. This may have lowered their self-image and
their psychological QoL accordingly.
We found a better psychological health of Deaf people
in our study than reported in studies from other
countries (3). This may be the result of an extensive
network of facilities for mental health support for deaf
people in the Netherlands.
The mode of language and Deaf culture on health
related quality of life There are many debates in the literature and in (clinical) practice which subgroups of DHH people can benefit from the use of sign language, and in what amount. We found a significantly positive relationship between physical and psychological health, and the use of sign language and/or supporting signs. It appears that the protective effects of using as many modes of communication as possible is stronger than the possible negative effects of learning a language only partially.
We did not find a minimally required ability to use
sign language or supporting signs for these positive
effects, the effect was present among all DHH
subgroups. The relationship was continuous: the more
sign (language) a person uses, the higher the score on
the QoL scales.
Strengths and limitations
Unintentional selection of participants may influence
the outcome of studies. We attempted to minimize this
by making the study design as undemanding as
possible, and by trying to reach a broad profile of the
group we intended to study, e.g. by using newsletters
of a hearing aid manufacturer instead of addressing
patient groups only. Although there was an
overrepresentation of females in our study group (twothirds of the participants were female), the number of
male participants was high enough to perform a
reliable statistical correction for sex.
A possible bias in the classification of the DHH group
is that all audiological parameters are based on selfreport.
This method was chosen because full
audiological examinations would be expensive and
time consuming for the participants, whereas this
would probably not provide much additional
information on hearing function. By enabling participants to fill out the questionnaires at home in
their own time, the threshold for participation was
lowered.
With respect to age of onset and degree of hearing loss,
the study population seems to be a representative
sample of the Dutch DHH even though relatively few
people with a mild, non-progressive DHH from birth
are included.
Implications for future research and practice
Both deaf and hard of hearing people, regardless of the
age of onset, report poorer physical health related
quality of life than their hearing peers. More research
is needed concerning the specific health problems of
DHH people and the different DHH subgroups, so
these can be addressed specifically. Resources for
DHH health research are limited, but many of the
barriers encountered in healthcare provision for DHH
are similar worldwide: The same types of language,
communication and cultural barriers are reported. This
would justify international collaboration in future
research. Ideally, long term prospective health
monitoring studies should be put into place like the
ones used to monitor health differences between
different ethnic minority groups and people from
different socio-economic classes. The development of
healthcare facilities to support DHH people and their
healthcare workers, (e.g. the network of specialized
mental health facilities in the Netherlands) may be
effective but the effects of such facilities should be
monitored and evaluated (12).
These results also hold implications for healthcare
practice. DHH people need to be recognized as patients
who require special attention. It is of utmost
importance to create more awareness among healthcare
workers and DHH people themselves about the
possible healthcare barriers they may encounter and
experience, and - more importantly - about how to
avoid or overcome these barriers. For example: in
many countries, healthcare workers are trained how to
communicate with, and provide medical care for,
linguistic, cultural and ethnic minority groups. It would
be helpful if they knew to use these skills as well when
treating people who are DHH. Many barriers can be
overcome and therefor possible health effects avoided, just by creating awareness.
How to improve healthcare provision may depend on
specific subgroup characteristics; e.g. the needs of
DHH sign language users may be different from the
need of people who became hard of hearing at a later
age. Local culture, financial and geographical
characteristics may also influence local needs and
feasibility. Possible actions to remove barriers are:
1) Create national expertise centers to build awareness,
initiate and maintain ICT facilities to redirect both
healthcare workers and DHH people themselves to
suited facilities. Ideally these could also coordinate
national research programs. 2) Use technology to
support existing general health facilities, e.g. remote
sign language interpreting, remote speech-tot-text
interpreting, make sure that all regular services of
general health facilities can be reached through the
internet; and make internet accessible to DHH. This
internet or app based information (available in writing,
in sign language and sign supported spoken language)
can help to improve access to general health
information and specific patient information for DHH.
3) Some European countries, including France and
Austria, have specialized outpatient clinics and/or
primary healthcare units for provision of healthcare to
DHH patients. Whether or not these clinics are
successful may depend on targeted DHH (sub)group,
local and geographical features.
Conclusion
DHH people experience significantly more physical
and difficulties than control group. More extensive use
of sign language is related to a better reported health
related quality of life. Scores for psychological health
were higher (better) in the deaf subgroups than in the
hard of hearing subgroups; in contrast to results from
other studies, deaf participants in the Netherlands did
not report more psychological problems than the
control group.
More awareness and knowledge concerning the
specific health problems of DHH people is necessary
to enable appropriate and adequate healthcare
provisions. DHH people and healthcare workers should
be alert for co-morbidities and barriers to access of healthcare, be educated in how to recognize and deal
with them, and when to consult an expert, specialized
services or communication assistance (e.g. text-tospeech interpreter or sign language interpreter).
Recognizing DHH people as a patient group requiring
special attention is the first step towards improving
their health.
12. Smith LE. Communication with patients who are Deaf.
journal of the American Academy of Physician
Assistants. 1992;5(1):37-46.
13. Smeijers AS, Ens-Dokkum MH, van den Bogaerde B,
Oudesluys-Murphy AM. Clinical practice : The
approach to the deaf or hard-of-hearing paediatric
patient. Eur J Pediatr. 2011;170(11):1359-1363.
14. Wood B. Deaf patients in the OR: a mile in someone
else's shoes. Todays Surg Nurse. 1999;21(3):34-6.
15. Smeijers AS, Pfau R. Towards a treatment for
treatment: the communication between general
practitioners and their Deaf patients. The Translator
and Interpretor. 2009;3(1):1-14.
16. Ladd P. Understanding Deaf Culture: In search of
Deafhood.: Multilingual Matters ltd. Clevedon.
17. Padden CHT. Inside Deaf Culture. Cambridge MA:
Harvard University Press; 2000.
18. Bogaerde B, R. L, editors. Health care accessibility
and the role of sign language interpreters. Washington
DC: Gallaudet University Press; 2014.
19. de Vries J, van Heck GL. Nederlandse handleiding van
de WHOQOL. Tilburg: Tilburg University; 2003.
20. Group W. Development of the World Health
Organization WHOQoL-BREF quality of life
assessment. Psychological Medicine1998. p. 551-558.
21. Smeijers AS, van den Bogaerde B, Ens-Dokkum MH,
Oudesluys-Murphy AM. Scientific Based Translation
of Standardized Questionnaires into Sign Language.
In: Nicodamos B, Metgers M, editors. Investigations in
Health Care Interpreting. Washington DC: Gallaudet
press; 2014. p. 277-302.
22. Hocker TJ. Sozialmedizinische Aspekte der
medizinischen Versorgung
23. gehörloser Menschen in Deutschland Entwicklung und
Durchführung einer
24. internetbasierten Umfrage mit Gebärdensprachvideos.
Mainz 2010.
31. Steinberg AG, Wiggins EA, Barmada CH, Sullivan
VJ. Deaf women: experiences and perceptions of
healthcare system access. J Womens Health
(Larchmt ). 2002;11(8):729-741.
32. Zazove P, Niemann LC, Gorenflo DW, Carmack C,
Mehr D, Coyne JC, et al. The health status and health
care utilization of deaf and hard-of-hearing persons.
Arch Fam Med. 1993;2(7):745-752.
33. Berman BA, Streja L, Guthmann DS. Alcohol and
other substance use among deaf and hard of hearing
youth. Journal of Drug Education 2010;40(2):99-124.
34. Margellos-Anast HEM, Kaufman G. . Cardiovascular
disease knowledge among culturally Deaf patients in
Chicago. Prev Med 2006;42(3):235-239.
35. S. B, al E. Meeting the needs of deaf and hard of
hearing students with additional disabilities through
profesional teacher development. 153-154 ed.2008.
|
Share Us
Journal metrics
-
 SNIP 0.059
SNIP 0.059 -
 IPP 0.07
IPP 0.07 -
 SJR 0.13
SJR 0.13 -
 h5-index 7
h5-index 7 -
 Google-based impact factor: 0.68
Google-based impact factor: 0.68
10 Most Read Articles
- PARENTAL ACCEPTANCE / REJECTION AND EMOTIONAL INTELLIGENCE AMONG ADOLESCENTS WITH AND WITHOUT DELINQUENT BEHAVIOR
- RELATIONSHIP BETWEEN LIFE BUILDING SKILLS AND SOCIAL ADJUSTMENT OF STUDENTS WITH HEARING IMPAIRMENT: IMPLICATIONS FOR COUNSELING
- EXPERIENCES FROM THE EDUCATIONAL SYSTEM – NARRATIVES OF PARENTS WITH CHILDREN WITH DISABILITIES IN CROATIA
- INOVATIONS IN THERAPY OF AUTISM
- AUTISM AND TUBEROUS SCLEROSIS
- THE DURATION AND PHASES OF QUALITATIVE RESEARCH
- REHABILITATION OF PERSONS WITH CEREBRAL PALSY
- DISORDERED ATTENTION AS NEUROPSYCHOLOGICAL COGNITIVE DISFUNCTION
- HYPERACTIVE CHILD`S DISTURBED ATTENTION AS THE MOST COMMON CAUSE FOR LIGHT FORMS OF MENTAL DEFICIENCY
- DIAGNOSTIC AND TREATMENT OPTIONS IN AUTISTIC SPECTRUM DISORDERS – AN OVERVIEW











.PNG)